Read this article to learn about the various ways for diagnosing diseases of the human lymph system in Hindi language.
लिम्फोग्राफी:
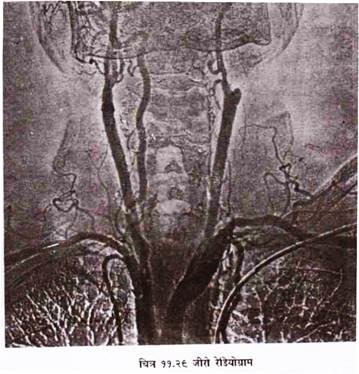
यह लिम्फैडीमा, काइल्यूरिया तथा कैंसर रोगों की जांच में प्रयोग की जाती है । इस उद्देश्य के लिए अल्ट्राफ्लूड लिपियोडाल कान्ट्रास्ट के तौर पर प्रयोग किया जाता है ।
विधि:
ADVERTISEMENTS:
इसे ओ. पी. डी. के आधार पर लोकल निश्चेतना में किया जाता है । कम उम्र के रोगियों को जनरल निश्चेतना की आवश्यकता होती हे । रोगी जिनके हाथ-पैरों में सूजन होती है उन्हें भर्ती करने की आवश्यकता होती हैं । जांच के पहले रोगी का मूत्राशय खाली होन चाहिए । त्वचा की तैयारी घुटनों से उंगलियों तक पैर में तथा हाथों में कुहनी सं उंगलियों तक होनी चाहिए ।
0.25 मि॰लि॰ लोकल निश्चेतक को 2.5 प्रतिशत पेटेन्ट ब्लू वायलेट के साथ मिलाकर सबक्यूटेनियस इन्जेक्शन पहले दो उंगलियों के बीच के स्थान में देते हैं । कान्ट्रास्ट एक मि॰लि॰ प्रति पैर में देना चाहिए । लगभग पांच मिनट बाद लिस्फ नलिकायें कान्ट्रास्ट लेकर नीली हो जाती हैं । फिर उन्हें कट डाउन विधि से अलग कर कैनुला डाल देते हैं ।
कैनुला से आटोमेटिक इन्जेक्टर लगा देते हैं तथा कन्ट्रोल फिल्म कैनुला की स्थिति जांचने के लिए करते हैं । इन्जेक्टर द्वारा कान्ट्रास्ट 10 मि॰लि॰ घण्टे की दर से डालना चाहिए । प्रत्येक और पांच मि॰लि॰ वयस्कों में तथा दो मि॰लि॰ से कम बच्चों में कान्ट्रास्ट की आवश्यकता होती है ।
बहुत बड़े रोगियों में भी आठ मि॰लि॰ से ज्यादा कान्ट्रास्ट की आवश्यकता नहीं होती है । कान्ट्रास्ट डालना तब बन्द करते हैं जब कान्ट्रास्ट उदर में ऐल 4 बीर्टिव्ररा तक पहुंच जाता है । जांच पूरी होने पर त्वचा के घाव को सिल देते हैं तथा रोगी से लगभग पांच मिनट टहलने के लिए कहते हैं, जिससे कान्ट्रास्ट शिराओं से निकल सके ।
ADVERTISEMENTS:
फिल्म:
1. आरम्भिक फिल्म (छाती की) ।
2. इन्जेक्शन के समय ।
a) इन्जेक्शन के स्थान की ।
ADVERTISEMENTS:
b) संभावित रूकावट के स्थान, चोट के स्थान या शल्यक्रिया स्थान की ।
c) उदर की फिल्म ।
3. इन्जेक्शन के तुरंत बाद की ।
a) उदर तथा पेल्विस के एक्स-रे ।
b) सीने का एक्स-रे, थोरेसिक डक्ट के लिए ।
c) लिम्फैडीमा के रोगी में ऐच्छिक स्थान की अन्य फिल्में ।
4. 24 घण्टे बाद की फिल्म लिम्फ ग्रन्थियों के लिए इनमें:
a) उदर तथा पेल्विस की फिल्म ।
b) इन्ट्रावीनस यूरोग्राफी की फिल्में तथा ओबलीक फिल्में ।
ADVERTISEMENTS:
c) सीने की फिल्में मिडियास्टाइनम में स्थित लिम्फ ग्रन्थियों हेतु ।
5. सीने तथा उदर के बाद की फिल्में ।
चूंकि तैलीय कान्ट्रास्ट माध्यम लम्बे समय तक लिम्फ ग्रन्थियों में पड़ा रहता है । अत: बाद की फिल्में रोग के बारे में जानने के लिए की जाती हैं । इसके लिए 24 घण्टे की फिल्में आधार का कार्य करती हैं ।
रोगी की जांच के बाद की देखभाल:
1. रोगी को समझा देना चाहिए कि उसके मूत्र तथा शरीर का रंग नीला हो सकता है । जो प्रयोग की गयी पेटेंट ब्लू डाई के कारण होता है । निश्चेतना विशेषज्ञ को भी अवगत करा देना चाहिए । जिससे वह इसे साइनोसिस से फर्क कर सके ।
2. कान्ट्रास्ट फेफड़े की कैपलरियों में पड़ा रह सकता है, इससे फेफड़े के कार्य में कुछ बाधा पड़ सकती है । कान्ट्रास्ट ओयलएम्बोलिज्म को कम के॰वी की फिल्मों में दिखाया जा सकता हे ।
3. कुछ रोगियों को सिर दर्द, मितली तथा इस्का बुखार हो सकता है ।
4. पैर या हाथ में क्रेप बैन्डेज बांध देना चाहिए ।
5. पैर या हाथ को 24 घण्टे ऊंचा उठाकर रखना चाहिए ।
6. रोगी को लिम्ब 3-4 दिन प्रयोग नहीं करना चाहिए, यदि बड़ा चीरा लगाया गया हो तो ।
7. रोगी को कम से कम 48 घण्टे धूम्रपान नहीं करना चाहिए क्योंकि रिस्पिरेटरी रिजर्व पहले से ही कम रहता है ।
8. त्वचा के टांके सात दिन बाद निकाल देने चाहिए ।
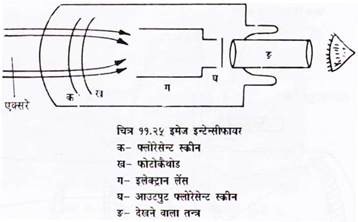
इमेज इन्टेन्सीफिकेसन फ्लोरोस्कोपी और टेलीविजन:
सामान्य फ्लोरोस्कोपी बहुत हल्की प्रच्छाया बनाती है जिसमें हमें अन्धेरे में देखने के लिए राडविजन का प्रयोग करना पड़ता है । प्रच्छाया का कान्ट्रास्ट तथा ब्राइटनेस बहुत कम होता है । जांच करने वाले को डार्क एडेप्टेशन में लगभग 12-20 मिनट लग जाते हैं ।
साथ ही डाक्टर सीधे फ्लोरोस्कोपी स्क्रीन के सामने होता है जिससे उस पर प्राइमरी विकिरण पड़ता है । इन सभी कमियों को इमेज इन्टेन्सीफायर फ्लोरोस्कोपिक विधि द्वारा दूर किया जाता है (चित्र 11.25) ।
इन्टेन्सीफायर के सभी भाग एक हवा रहित शीशे के चैम्बर में बन्द रहता है तथा उसमें एक इनपुट स्क्रीन (इनपुट फास्फर सीजियम आयोडाइड का बना होता है), एक एनोड और एक आउटपुट स्क्रीन आउटपुट फास्कर जो कैडमियम सल्फाइड के छोटे-छोटे क्रिस्टलों से बनता है, होती है । शीशे का खोल धातु के खोल में बन्द रहता है ।
एक्स-रे रोगी के शरीर से निकलने के बाद इनपुट फास्फर पर पड़ती है जिससे प्रकाश पैदा होता है जो फोटो कैथोड पर पड़ता है और बदले में इलैक्ट्रान निकालता है । ये इलैक्ट्रान एनोड जो 25 मिली॰ वाट के धन पोटेन्शियल पर होता है, की तरफ जाते हुए एक्सीलेरेट होते हैं तथा इलेक्ट्रॉनिकली चार्ज युक्त फोकसिंग इलैक्ट्रॉन पर फोकस हो जाते हैं । जो अब इन्टेन्सीफायर के आउटपुट फास्फर से टकराते हैं ।
एनोड के छिद्र से निकलते समय प्रच्छाया उल्टी हो जाती है । आउटपुट फास्फर पर बनने वाली प्रच्छाया इनपुट फास्कर की अपेक्षा काफी छोटी तथा तीव्र होती है । फाइनल इमेज फ्लोरोस्कोपिक ग्लास पर भिन्न लेंसों तथा ग्लास द्वारा बनाई जाती है । इमेज को टी. वी. मानीटर पर भी प्रोजेक्ट किया जा सकता है ।
बनी हुई इमेज की ब्राइटनेस गेन दो कारणों से होती है:
1. मिनीफिकेशन गेन
2. फलक्स गेन
इनसे इलैक्ट्रान छोटे एरिया में स्थित हो जाते हैं तथा उर्जा भी प्राप्त कर लेते हैं । अधिकतर इमेज इन्टेन्सीफायर 1000-6000 तक की ब्राइटनेसगेन पैदा करते हैं ।
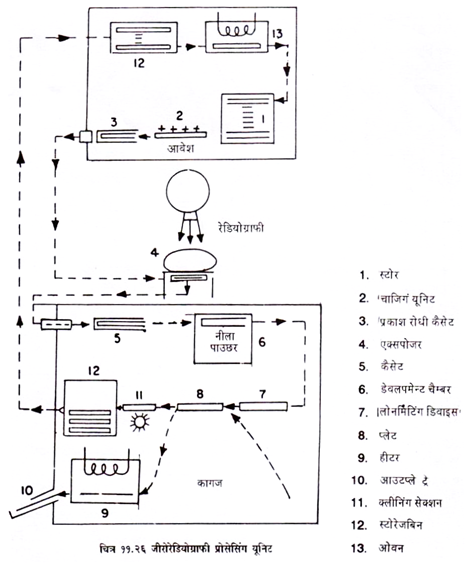
जीरो रेडियोग्राफी:
यह एक्सरे जांच की एक विशेष विधि है जिसमें एक्स-रे पहले से चार्ज युक्त सिलीनियम प्लेट पर कोई फोटो इमेज बनाने की अपेक्षा इसे डिस्चार्ज करते हैं । फिर इस साफ इमेज को थर्मोप्लास्ट पेपर पर क्ष पाउडर (टोनर) की मदद से स्थानांतरण कर गर्मी से फिक्स करते हैं ।
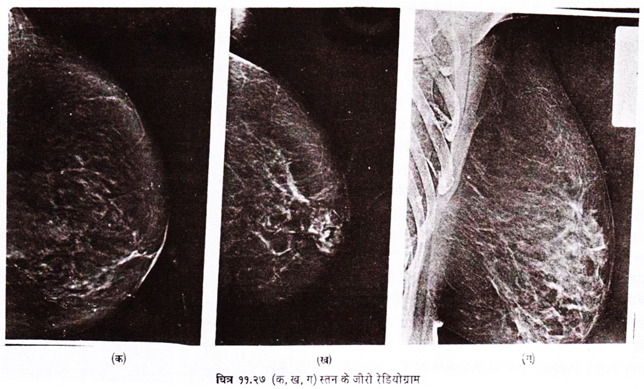
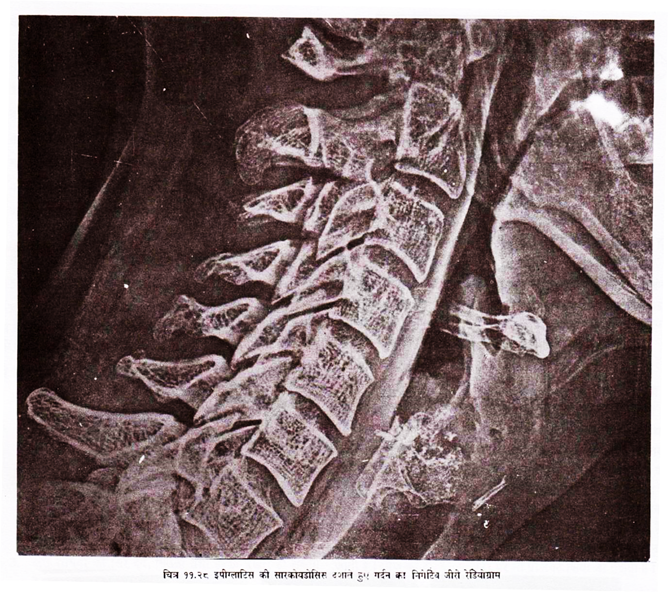
इसमें रोगी की स्थिति तथा शेष अन्य चीजें सामान्य एक्स-रे की तरह ही होती हैं, सिर्फ रिसेप्टर तथा फिल्म प्रोसेसिंग के । यह सामान्य एक्स-रे की अपेक्षा सस्ता होता है तथा स्तन, (चित्र 11.27) गर्दन के साफट टिश्यू (चित्र 11.28) और हड्डियों के लिए ज्यादा उपयुक्त रहता है ।
सिलीनियम से कोट की हुई एलूमीनियम की प्लेट एक विशेष यूनिट में जांच की जाती है । इसे जांच किये जाने वाले भाग के नीचे कैसेट के स्थान पर रखा जाता है तथा एक्स-रे एक्सपोजर किया जाता है । एक्सपोजर के पश्चात प्लेट पर पड़ने वाली एक्स-रे ऊर्जा के अनुपात से लैट्रल इमेज का निर्माण होता है ।
चार्ज युक्त नीला पाउडर (टोनर) को प्लेट पर विशेष प्रोसेसिंग यूनिट में बिखेर दिया जाता है (चित्र 11.26) । जिससे विजिविल इमेज का निर्माण होता है । इसे अब विशेष थर्मोप्लास्ट कागज पर उतार लिया जाता है ।
सिलीनियम प्लेट को चार्ज कर पुन: प्रयोग किया जा सकता है । जीरो रेडियोग्राफ सामान्य एक्स-रे में अधिक उपयुक्त इनके एजएनहानर्सग प्रभाव के कारण होते हैं । इस प्रभाव की वजह से इमेज ज्यादा तीव्र (सार्प) तथा समान डेन्सिटी की बैक ग्राउण्ड में अधिक अच्छी तरह दिखती है । रक्त नलिकाओं (चित्र 11.29) की मार्जिन, स्तन में स्थित माइक्रो केल्सीफिकेशन ज्यादा अच्छी तरह दिख जाते हैं । हड्डियों में ट्रेवेकुलर डिटेल अच्छा दिखता है ।
टोमोग्राफी:
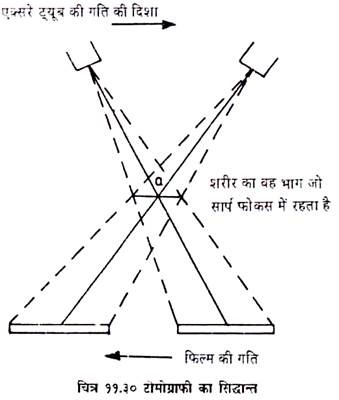
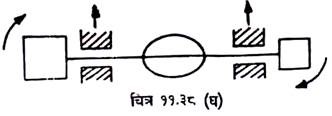
सामान्य एक्स-रे किसी तीन आयामी वस्तु को केवल दो आयामों में ही दिखा सकता है जिससे आयाम का सुपरिमपोजीशन हो जाता है । टोमोग्राफी द्वारा किसी चुने हुई प्लेन में इमेज को तीव्रता से लिया जा सकता है । जबकि इस चुने प्लेन के बाहर स्थित भाग की इमेज हल्की (अनशार्प) हो जाती है (चित्र 11.30) ।
एक्सपोजर के दौरान ऐच्छिक प्लेन को स्थिर रखते हैं जिससे उस भाग की शार्प इमेज बन सके तथा शेष प्लेनों को फिल्म की तुलना में गति दे देते हैं जिससे उस भाग की इमेज धुंधली हो जाये । रोगी, एक्स-रे ट्यूब व फिल्म में से एक को स्थिर रख शेष दो को सिन्क्रोनाइज तरीके से गति देते हैं ।
जब केवल रोगी की गति होती है तो इसे ओटोटोमोग्राफी कहते हैं । जैसे आडोन्टोयड प्रोसेस में एण्टीरोपोस्टीरियर एक्स-रे के लिए जबड़े की गति । हल्का श्वसन पल्मोनरी मार्किग को छुपा कर स्टर्नम को अच्छी तरह देखा जा सकता है ।
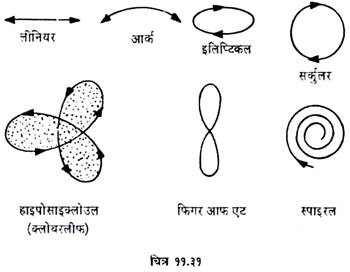
प्राय: लीनियर टोमोग्राफी की मशीनों में एक (पीवोट बिन्दु) पर ट्यूब को व फिल्म को एक ऐच्छिक प्लेन की तुलना में घुमाया जाता है । लीनियर गति के अलावा, आर्क, रोटेशनल तथा फ्लूरीडाइरेक्शन गतियां भी स्केन के लिए सम्भव होती हैं (चित्र 11.31) ।
टोमोग्राफिक प्लेन की मोटाई ट्यूब की गति के कोण पर निर्भर करती है । जितना छोटा कोण होता है उतना ही मोटा सेक्शन होता है । यदि कोण 10 डिग्री से कम है तो कटे मोटे सेक्शन को जोनोग्राफ कहते हैं । मल्टीसेक्शन टोमोग्राफी विधि द्वारा शरीर के कई भागों को एक एक्सपोजर में ही जांचा जा सकता हैं । इस विधि में एक बहुसतही कैसेट तथा भिन्न स्पीड की बहु सतही स्क्रीन प्रयोग की जाती है । सभी फिल्में एक एक्सपोजर एक ही श्वसन स्थिति तथा रेडियेशन डोज से की जाती हैं । (तालिका 11.1)
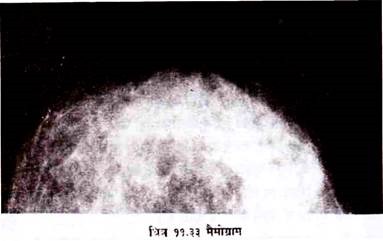
मैमोग्राफी:
यह साफ टिश्यू एक्स-रे की एक विशेष विधि है (चित्र 11.32) । जो स्तन में स्थित गांठों के लिए या स्तन कैंसर के स्क्रीनिंग के लिए करते हैं । मैमोग्राफिक इमेज (चित्र 11.33) का उच्च रिजोल्युशन तथा कान्ट्रास्ट होना चाहिए जिससे सापट टिश्यू में होने वाले छोटे से परिर्वतन को भी पकड़ा जा सके तथा कम्पेरेटिव इवेल्युशन के लिए इमेज आसानी से रिप्रोडयूइसविल होनी चाहिए । एक तरफ इमेज क्वालिटी अच्छी रहनी चाहिए तथा दूसरी तरफ रेडियेशन की मात्रा भी बहुत अधिक नहीं होनी चाहिए ।
इस उद्देश्य से यूनिट में निम्न बदलाव करते हैं:
1. एनोड मालीवेडनम का बनाया जाता है जिससे 17.9-19.5 के॰वी॰ की मोनोइनर्जेटिक एक्स-रे बीम मिल सके ।
2. मालीबेडनम/लेड फिल्टरों का प्रयोग साफ्ट एक्स-रे को सोखने के लिए किया जाता है ।
3. फोकल पोइंट को छोटे से छोटा होना चाहिए जिससे इमेज डिसर्टाजन कम से कम हो और अच्छी मैगनीफाइड इमेज मिले । आजकल 0.1 मि॰मी॰ से 1.0 मि॰मी॰ के फोकल पाइंट उपलब्ध हैं ।
4. अच्छा तथा सम दाब स्तन पर लगाना चाहिए । इससे:
a. स्तन स्थिर हो जाता है ।
b. जियोमेट्रिक अनशार्पनेस कम हो जाती है ।
c. स्कैटर रेडियेशन कम हो जाता है ।
d. इमेज डेन्सिटी होमोजिनस हो जाती हैं ।
5. उचित स्तन फिल्म कान्टेक्ट ।
6. सिगंल कोटेड हाइस्पीड फिल्म का प्रयोग ।
7. फाइन क्रिस्टल युक्त सिंगल स्क्रीन कैसेट रेडियेशन कम करता है ।
8. वैक्यूम शील्ड फिल्म स्क्रीन कैसेट जिसमें सिंगल इमल्शन फिल्म और सिंगल इन्टेन्सीफाईंग स्क्रीन इमेज शार्पनेस बढ़ाने के लिए कम रेडियेशन डोज, छोटा एक्सपोजर समय, अच्छा कान्ट्रास्ट, कम फिल्मडेन्सिटी पर ।
9. मैनुअल या डेडीकेटेड ओटोमेटिक प्रोसेसर का प्रयोग ।
भिन्न प्रोजेक्शन:
1. इरेक्ट लैट्रल बिंब – मिडियोलैट्रल आरंभिक एवेलूयेशन हेतु
2. क्रेनियोकाडल / सुपीरोइन्फरियर विंव
3. ओबलीक प्रोजेक्शन – स्क्रीनिंग के उद्देश्य से, 45 डिग्री बीम एंगल पर
4. एक्जलरी विंव- स्तन कैंसर के रोगियों में एक्जिला के लिए अतिरिक्त प्रोजेक्शन
5. मैग्नीफिकेशन बिव- स्तन के भिन्न क्वोड्रेन्ट की फिल्में बढ़ती हुई ओवजेक्ट फिल्म डिसटेंस के साथ ।
रेडियोन्यूक्लाइड इमेजिंग (सिंटीग्राफी):
यह निदान की एक विधी है जिसके द्वारा किसी शारीरिक अंग की रचना तथा कार्य का अध्ययन किया जा सकता है । यह शरीर के भिन्न भागों मेंरेडियो एक्टिविटी के विभाजन को दर्शाती है (चित्र 11.34) ।
आदर्श रेडियोन्यूक्लाइड के गुण:
1. मध्यम ऊर्जा (80-200) के. वी.) के गामा विकिरण निकलते हैं, तथा अकेला फोटान पीक होता है ।
2. एल्फा और बीटा किरणें नहीं निकालने वाला ।
3. जांच के लिए उपयुक्त हाफ लाइफ, न तो बहुत छोटी और न ही बहुत अधिक लम्बी ।
4. जहरीला नहीं होना चाहिए तथा न ही किसी अन्य कम्पाउन्ड से जुड़ने वाला होना चाहिए । यह फार्मास्युटिकल कम्पाउण्ड रसायनिक रूप से इनर्ट होना चाहिए ।
प्रयोग में आने वाले मुख्य रेडियोन्यूक्लाइड:
1. 99 एम टैक्नीशियन:
आदर्श रेडियोन्यूक्लाइड के लगभग सभी गुण रखता है । इसे 99 मालीविडनम जेनरेटर से प्राप्त किया जाता है (हाफ लाइफ-66 घण्टे) । टेक्नीशियम 99 एम की हाफ लाइफ छह घण्टे होती है तथा यह अकेला गामा फोटान विकिरण निकालता है, जिसकी ऊर्जा 140 किलोइलेक्ट्रान वोल्ट होती है । इसे कई कम्पाउण्डों से भिन्न भागों के लिए लेबल किया जा सकता है ।
2. 81 एम. के. आर.:
जिसकी हाफलाइफ़ 13 सेकेण्ड होती है । इस अत्यंत छोटी हाफलाइफ वाले आइसोटोप का प्रयोग फेफड़ों की वेन्टीलेशन जांच के लिए किया जाता है ।
3. 131- आई (आयोडिन):
जिसकी हाफ लाइफ आठ दिन होती है जो थायरायड की जांच में प्रयोग होती है ।
उपकरण:
दो प्रकार के उपकरण प्रयोग किये जाते हैं-रेक्टीलिनियर स्केनर और गामा कैमरा उपकरण में मुख्य रूप से सिन्टीलेशन डिटेक्टर है, कोली मेटर, फोटोमल्टीप्लायर ट्यूब व एम्लीफायर होते हैं । रेक्टीलीनियर स्कैनर अब प्रयोग नहीं किये जाते हैं ।
गामा कैमरा (चित्र 11.37) विकिरण को आसिलोस्कोप पर प्रकाश की चमक के रूप में दर्शाता है जो वोल्टेज इम्पल्स में बदल कर एम्पलीफाई की जाती है । इसकी रिकाडिंग कागज या एक्स-रे फिल्म पर कर ली जाती है । गामा कैमरा की फील्ड का कम से कम व्यास 50 सेमी॰ होता है तथा एक्सपोजर जब तक किया जाता है, जब तक किसी विशिष्ट अंग के लिए उपयुका संख्या में सिंटीलेसन इकट्ठा नहीं हो जाते हैं । गामा कैमरा द्वारा डाइनेमिक जांच संभव है । प्रच्छाया को मल्टीफार्मेट कैमरे का प्रयोग कर फिल्म पर भी दर्शाया जा सकता है ।
रोगी की देखभाल:
प्राय: किसी तैयारी की आवश्यकता नहीं होती है, फिर भी-
a. कोलीसिन्टीग्राफी तथा आंत्र की इमेजिग के लिए छह घण्टे पहले से रोगी को कुछ नहीं खाना-पीना चाहिए ।
b. कुछ रेडियोएक्टिव पदार्थ जैसे आयोडीन थायरायड में इकट्ठे हो जाते हैं । अत: जांच के पूर्व रोगी को ल्यूगाल आयोडीन या सोडियम आयोडाइड दे देना चाहिए, जिससे थायरायड को बेकार में रेडियेशन न मिले ।
c. मस्तिष्क की सिन्टीग्राफी के 1-2 घण्टे पूर्व मुंह से पोटेशियम पर- क्लोरेट कोरोयड प्लेक्सस की कार्य क्षमता घटाने के लिए देते हैं ।
d. डाइयूरेटिक रीनोग्राम जांच हेतु डाइयूरेटिक दिया जा सकता है ।
रेडियोएक्टिव कम्पाउण्डों को मुंह से जैसे 99 एम टेक्नीशियम इन्ट्रावनिस (99 m DMSA) या इनहेलेशन द्वारा (81 m kr) दिया जा सकता है ।
यद्यपि इन्ट्रावीनस विधि सुरक्षित है पर कभी-कभी रियेक्सन हो सकती है । अत: उपयुक्त आपातकालीन दवायें और उपकरण उपलब्ध होने चाहिए । रोगी को अधिक मात्रा में पानी लेना चाहिए जिससे गुर्दे द्वारा यह जल्दी ही शरीर से बाहर निकाल सके ।
7. कम्यूटराइज्ड एक्जियल टोमोग्राफी (कम्यूटेड टोमोग्राफिक स्केनिंग):
सी. टी. सम्पूर्ण शरीर की जांच करने में सक्षम इमेंजिंग विद्या है इमेज सीधे कम्पयूटर की मदद से एक्जियल प्लेन में प्राप्त की जाती है । किसी खराबी को सेजाइटल या कोरोनल प्लेन में रिकन्सट्रक्सन द्वारा देखा जाता है ।
सी. टी. इमेज बहुत छोटे आयतन की क्रास सेक्शन इमेज होती हैं । सबसे पहले सी. टी. का प्रयोग मानव शरीर की जांच के लिए सन् 1967 में ई. एम. आई. लिमिटेड इंग्लैण्ड की रिसर्चशाला में गोडफ्रे हान्सफील्ड द्वारा किया गया था ।
सिद्धान्त:
एक्स-रे की कोलीमेट की हुई किरण पुंज शरीर के किये जाने वाले भाग से गुजरती है, जो शरीर से जाने के बाद सिन्टलेसन या आयोनाइजेशन डिटेक्टरों पर पड़ती है । इन डिटेक्टरों में पैदा विद्दुतीय इम्पलस को कम्प्यूटर में प्रोसेस कर अटेन्यूयेसन वेल्यू के आधार पर इमेज का निर्माण होता है ।
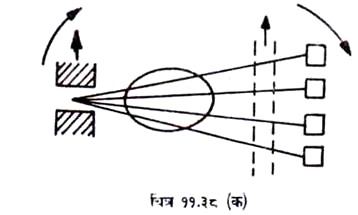
प्रथम पीढी के स्कैनर:
प्रारम्भिक स्कैनर में एक साधारण कोलीमेटेड एक्स-रे किरण पुंज को सीधी रेखा में रोगी से गुजार कर सिन्टीलेशन डिटेक्टर द्वारा डिटेक्ट करते थे (चित्र 11.38 क) । लीनियर एक्स-रे एक्सपोजर के बाद गैन्ट्री व एक्स-रे ट्यूब को हर 10 सेकेण्ड के अन्तर से 180 डिग्री घुमा देते थे । इस विधि में प्रति स्कैन टाइम में 4 मिनट तक लगते थे ।
द्वितीय पीढ़ी के स्कैनर:
तेजी से स्कैन के लिए कई सारे डिटेक्टरों का प्रयोग किया गया जिससे स्कैन टाइम घटकर केवल 5-20 सेकेण्ड ही रह गया यह भी रोटेट तथा ट्रान्सलेट गति पर आधारित था ।
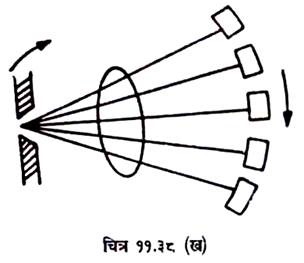
तृतीय पीढ़ी के स्कैनर:
इनका स्कैन टाइम 2-6 सेकेण्ड था । इनमें रोटेट गति ही थी (चित्र 11.38 ख) । जिसमें एक्स-रे ट्यूब तथा कई डिटेक्टर रोटटरी गति करते थें एक्स-रे पुंज स्कैन के आकार का था जिसे स्कैन के लिए 36 डिग्री घुमाना होता है ।
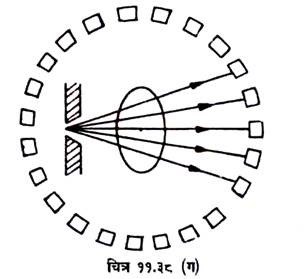
चतुर्थ पीढ़ी के स्कैनर:
वर्तमान स्कैनरों का स्कैन टाइम और भी कम होता है (एक सेकेण्ड से भी कम) । इसमें डिटेक्टरों की रिंग स्थित रहती है तथा एक्सरे सोर्स इस रिंग के अंदर घुमाती है । (चित्र 11.38 ग घ) ।
रिजोल्युशन:
पिक्चर एलीमेंट का आकर स्पेसियल रिजोल्युशन की माप है । जिसे ”पिक्सेल” कहते हैं । यह वर्तमान मशीन में पांच मि॰मी॰ तक होता है । किसी सेक्शन की मोटाई 1-10 मि॰मी॰ तक चुनाव पर निर्भर करती है ।
अटेनुयेशन वेल्यू हान्सफील्ड स्केल से सम्बंधित है, जो भिन्न पदार्थो के लीनियर अटेनुयेशन कोफीसियेन्ट पर निर्भर है । जैसे पानी का शून्य, हवा का-1000 और हड्डी का +1000 होता है । रेडियेशन डोज-कुछ तन्त्रों में अधिकतम एक रैड तक हो सकती है ।
उपकरण:
1. रोगी क्षेत्र
2. आपरेटर कन्सोल
3 कम्प्यूटर कक्ष
4. निदान दर्शन कन्सोल
रोगी क्षेत्र:
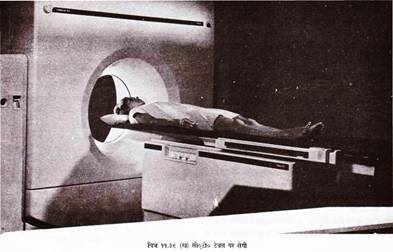
यहां रोगी की टेबल तथा गैन्ट्री स्थित होती है (चित्र 11.39 क) । इनकी स्थिति कुछ इस प्रकार होती है कि तकनीशियन आपरेटर कन्सोल पर बैठे-बैठे इन्हें देख सके । रोगी को प्राय: सुपाइन पोजीशन में लिटाकर (चित्र 11.39 ख) गैन्ट्री को उपयुक्त एन्गुलेशन देते हैं, तथा कम्प्यूटर में उपयुक्त कमान्ड भर देते हैं ।
आपरेटर कन्सोल:
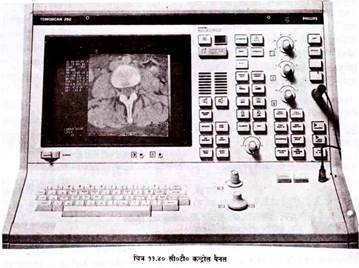
रोगी के टेबल पर लेटने के पश्चात तक्नीशियन सारा नियंत्रण इसी कन्सोल से करता है (चित्र 11.40) । सबसे पहले रोगी का नाम, उम्र, लिंग, पहचान चिन्ह आदि को कम्प्यूटर में डाला जाता है । एक्स रे तन्त्र को चला दिया जाता है जो स्कैन पूरा होने के पश्चात स्वयं रुक जाता है ।
तथा कम्प्यूटर में पहले से निर्धारित नयी स्थिति में टेबल स्थित हो जाती है । इसी बीच पहले से बनी हुई इमेज को प्रोसेस कर कम्प्यूटर स्क्रीन पर दर्शाता है । रोगी को आपरेटर कन्सोल से आदेश भी दिया जा सकता है तथा जांच को किसी भी समय रोका भी जा सकता है ।
कम्प्यूटर कक्ष:
स्कैन में डाटा एक्वीजीसन तन्त्र एक्स-रे अटेनूयेशन मेजरमेंट को डिजटल सिग्नल के रूप में कम्प्यूटर में भेजा जाता है । कम्प्यूटर इस डिजिटल डाटा को रिकन्सट्रक्ट कर क्रास सेक्सशनल इमेज का निर्माण करता है । इमेज को डिस्क या मैग्नेटिक टेप पर रिकार्ड किया जा सकता है ।
निदान दर्शन कन्सोल:
रेडियोलोजिस्ट के लिए बिना रोगी तथा तकनीशियन के कार्य में बाधा पहुंचाये, अलग से एक कन्सोल होता है । इमेज छोटे-छोटे पिक्चर एलीमेंट जिसे पिक्सेल कहते हैं, से बनी होती है । अधिकतर सी॰ टी॰ तन्त्र 256×256 या 512×512 का मैट्रिक्स इमेज निर्माण के लिए करते हैं । वोक्सेल स्लाइस की मोटाई को पिक्सेल के आयतन से गुणा करने पर प्राप्त होता हैं । स्लाइस की मोटाई 1-10 मि॰मी॰ तक होती है । जितनी पतली स्लाइस होगी उतना ही अच्छा रिजोल्यूशन होगा ।
जांच विधि:
प्लेन या कन्ट्रास्ट जांच की जा सकती है ।
कान्ट्रास्ट जांच:
1. इन्ट्रावीनस कान्ट्रास्ट द्वारा ।
2. मुंह से या गुदा से कान्ट्रास्ट ।
3. जीनान एनहान्सड स्कैन ।
रोगी की तैयारी:
a. सिर का स्कैन:
i. प्लेन स्कैन के लिए कोई तैयारी नहीं ।
ii. कान्ट्रास्ट युक्त स्कैन के लिए चार घण्टे पहले से मुंह से कुछ नहीं लेना होता है ।
b. शरीर का स्कैन:
i. उदर व पेल्विस-24 घण्टे पहले से कुछ खाने को नहीं देते हैं । सीने व इक्सट्रामीटीज के लिये कोई तैयारी नहीं ।
रोगी की स्थिति:
यह चाहे गये प्लेन की रचना, गैन्ट्री की गति तथा गैन्ट्री के छेद के आकार पर निर्भर करता है । प्राय: स्कैन गैन्ट्री के टेबल से उर्ध्वाधर रखते हुये तथा सिर के स्कैन प्राय: गैन्ट्री को 15-20 डिग्री कोण का काडल ऐंगल आर्विटोमीटल लाइन से देकर करते हैं । स्पाइन के स्कैन के लिए भिन्न एंगुलेशन की आवश्यकता होती है । रोगी के आराम का ध्यान हर समय रखना चाहिए तथा स्कैन के समय रोगी की गति बिल्कुल नहीं होनी चाहिए ।
स्थितियां जिसमें कम्प्यूटेड टोमोग्राफी करते हैं:
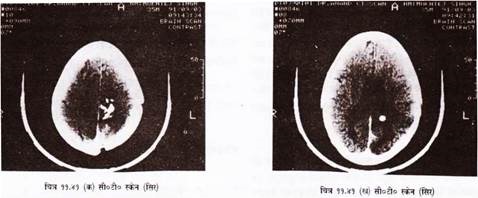
i. न्यूरोसाइंस:
आरम्भिक निदान, शल्य क्रिया के बाद इलाज का असर देखने में । (चित्र 11.41 क व ख) ।
ii. सेन्सरीन्यूरल प्रकार का बहरापन के निदान व दृष्टि के दोषों के निदान में ।
रडियोथेरेपी/आन्कोलाजी:
i. ठोस ट्यूमरों की स्टेजिंग में (लिम्फोमा भी) ।
ii. इलाज का असर देखने के लिए
iii. ट्रीटमेंट प्लानिंग में ।
हड्डी के रोग:
i. शल्य क्रिया से पूर्व डिजेनरेटिव स्पानल तथा डिस्क के रोगों के निदान में ।
ii. स्कोलियोसिस की जांच ।
iii. वर्ट्रिब्रा व पेल्विस की चोट ।
iv. बोन ट्यूमरों की स्टेजिंग व निदान में ।
v. अस्थिर कन्धे के जोड़ के निदान में ।
vi. कूल्हे के जोड़ में, लूजबाडीज के निर्धारण में ।
vii. एसिटेबुलर डिसप्लेजिया के निर्धारण में ।
viii. टार्सल कोलीसन के निर्धारण में ।
मेडिसिन/शल्य चिकित्सा में:
i. उदर के ट्यूमरों के निदान में ।
ii. एवोरटिक एन्यूरिज्य के निदान में ।
iii. उदर की चोट के निर्धारण में ।
iv. आब्सट्रक्टिव पीलिया में रुकावट के स्थान का पता लगाने में ।
थोरेसिक शल्य क्रिया:
i. पल्मोनरी तथा ग्रासनली के कैंसर की स्टेजिंग ।
ii. मिडियास्टाईनम की चोट ।
iii. सीने की दीवार के रोगों के निदान में ।
यूरोलॉजी:
i. गुर्दे के ट्यूमरों के निदान में ।
ii. गुर्दे तथा मूत्राशय के कैंसर की स्टेजिंग ।
iii. गुर्दे की चोट का निर्धारण ।
iv. यूरेटर में रुकावट के कारण तथा स्थान के निर्धारण में । रीनल ट्रांस प्लान्ट की जांच ।
स्त्री रोग:
i. सर्विक्सव व ओवरी के कैंसर की स्टेजिंग व इलाज में ।
ii. पेल्वीमेट्री में ।
नाक, कान, गला, व आखें:
i. कण्ठ, साइंसेज, स्वर यंत्र व सेलायवरी ग्रन्थियों के ट्यूमरों के
ii. निदान व स्टेजिंग में ।
iii. मध्य कान के रोग व सेन्सरीन्यूरल बधिरता के निदान में ।
iv. प्लास्टिक सर्जरी के पूर्व चेहरे की असमानता के निर्धारण में ।
v. आंख के ट्यूमर के निदान में ।
बाल रोग:
i. मस्तिष्क तथा मेरुरज्जु के रोगों के निदान ।
ii. कैंसर जैसे लिम्फोमा, नेफ्रोब्लासटोमा और नयूरोब्लासटोमा के निदान में ।
iii. जन्मजात कूल्हे के रोगों का निदान ।
आन्त्र रोग:
i. पैन्क्रियाज के रोगों का निदान ।
ii. यकृत की बीमारियों में जब अन्य विधियें निदान में असफल हो जायें ।
iii. आब्सट्रक्टिव पीलिया में रुकावट के स्थान व कारण का पता लगाने में ।
इन्डोक्राइनोलॉजी:
i. पिटयूटरी तथा एड्रीनल ग्रंथि के ट्यूमरों का निदान ।
ii. पैन्क्रियाज के ट्यूमर के में ।
iii. पैराथायरायड के रोगों का निदान ।
प्लास्टिक सर्जरी:
i. त्वचा के कैंसर की स्टेजिंग में ।
ii. रिकन्सट्रक्टिव शल्य क्रिया की प्लानिंग में, मुख्य रूप से चेहरे की ।
अल्ट्रासाउण्ड:
यह बिना किसी विकिरण के उच्च फ्रीक्वीन्सी ध्वनि तरंगों का प्रयोग कर रोगों के निदान की एक विधि है । प्रयोग की जाने वाली ध्वनि तरंगों की फ्रीकवेन्सी 1-15 मेगाहर्ट्ज होती हैं । प्राय: 2.5-10 मेगाहर्ट्ज है ।
1 मेगाहर्ट्ज = 10 लाख साइकिल/सेकेण्ड
जितनी उच्च फ्रीक्वेन्सी होगी, रिजोल्यूशन उतना ही अच्छा होगा, लेकिन पेनिट्रेसन कम हो जाता है ।
सिद्धान्त:
इन तरंगों को पीजोइलेक्ट्रिक क्रिस्टल (लेड जिर्कोनेट टाइटनेट) का प्रयोग कर पीजोइलेक्ट्रिक प्रभाव द्वारा पैदा किया जाता है । इन तंरगों को शरीर में प्रवेश कराने के लिए कपलिंग जेल की पतली सतह प्रयोग की जाती है । अल्ट्रासाउण्ड तरंगे शरीर में सीधी रेखा में चलती हैं तथा यह परावर्तित व अपवर्तित दोनों होती हैं ।
भिन्न एकास्टिक डेन्सिटी वाले टिश्यू अल्ट्रासाउण्ड तरंगों को परावर्तित कर देते हैं जो उसी क्रिसटल द्वारा ग्रहण कर विद्युतीय तरंगों में बदल दी जाती है । इन्हें एम्पलीफाई कर टीवी मॉनीटर पर दर्शाया जाता है (चित्र 11.43 क व ख) ।
अल्ट्रासाउण्ड लगभग पूर्ण रूप से गैस व हड्डी द्वारा परावर्तित हो जाता है । अत: यह गैस और हड्डियों को दर्शाने में बहुत समर्थ नहीं होता है । अल्ट्रासाउण्ड द्वारा ठोस तथा द्रव युक्त रचनाओं को ठीक-ठाक पहचाना जा सकता है । यद्यपि द्रव का प्रकार बताना कठिन होता है ।
प्रच्छाया का निर्माण:
1 ए मोड़ या एम्पलीट्यूड मोडूलेटेड स्कैन ।
2. एम मोड
3 बी मोड या ब्राइटनेस माडूलेटेड स्कैन ।
4. टू डी रीयल टाइम स्कैन इसमें वापस आने वाले बी मोड को इस प्रकार दर्शाते हैं जिससे स्कैन वाले शरीर के भाग की गति पता चलती है । इसमें इमेज 30 फ्रेम/से की दर से बनती है जो उसी समय सारी गतियों को दर्शाती है ।
तीव्र फ्रेम गति को मेकेनिकल या इलेक्ट्रॉनिक ट्रान्सड्यूसर का प्रयोग कर प्राप्त कर सकते हैं । मेकेनिकल स्कैनर में या तो आसिलेटिंग ट्रान्सड्यूसर या 3-4 ट्रान्सइयूसर एक घूमने वाली पहिये पर लग सकते हैं, जो सेक्टर स्कैन बनाते हैं ।
इलेक्ट्रानिक ऐरे:
कई ट्रान्सड्यूसर एलीमेन्ट इलेक्ट्रानिकली जुडकर तथा फोकस होकर रीयल टाइम डिसप्ले करते हैं ।
इनके प्रकार:
1. लीनियर स्कैनर:
कई (64-200) ट्रान्सड्रयूसर एलीमेन्ट एक लाइन में स्थित रहते हैं, तथा समूह में उत्तेजित होते हैं ।
2. फेज्ड ऐरे:
लगभग 32 ट्रान्सडयूसर एलीर्मेन्ट सेक्टर इमेज का निर्माण करते हैं । वर्तमान समय में रियल टाइम स्कैनिंग प्रयोग की जाती है ।
डाप्लर अल्ट्रासाउण्ड:
ये डाप्लर के सिद्धान्त पर आधारित हैं । इसके अनुसार तरंगदैर्ध्य में परिर्वतन ध्वनि पैदा करने वाली वस्तु तथा सुनने वाले व्यक्ति की गति तथा दिशा में परिवर्तन होने पर परिवर्तित होती है । रक्त नलिकाओं में रक्त संचार की गति पता लगाने में कान्टीनियस वेव डाप्लर का प्रयोग किया जाता है जबकि पल्सड डाप्लर, गति व संचार की दिशा की सूचना देता है ।
डुपलैक्स स्कैनर:
इसमें एक साथ रियल टाइम स्कैनर व पल्सड डाप्लर का प्रयोग होता है । यह रक्त नलिका की रचना तथा रक्त के बहाव के अध्ययन के लिए उपयुक्त होता है । आजकल कलर डाप्लर का प्रयोग किया जाता है जो रक्त के रंग के बहाव की दिशा के आधार पर लाल/नीला या मिला हुआ दिखाता है ।
एन्डोसोनोग्राफी:
भिन्न भागों की पास से रियल टाइम स्कैनिंग के लिए कुछ ट्रान्सड्यूसरों का प्रयोग किया जाता है । जैसे प्रास्टेट के लिए पररेक्टल, गर्भाशय के लिए पर वेजाइनल और हृदय के लिए पर इसोफेजियल आदि ।
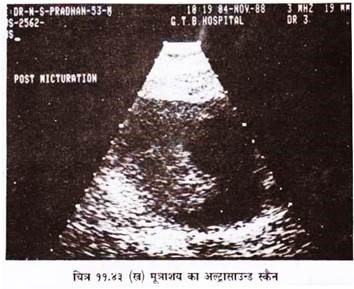
अल्ट्रासाउण्ड अत्यन्त सुरक्षित तथा नान इनवेसिव जांच विधि है । पेल्विस की जांच हेतु मूत्राशय भरा होना चाहिए, जो गैस युक्त भागों के ऊपर हटाकर अच्छी एकोस्टिक विन्द्रो अदान करता है । परवेजाइनल स्कैनिंग में मूत्राशय भरे होने की आवश्यकता नहीं होती है ।
अपर जी. आई. टी. की जांचहेतु रोगी को छह घण्टे पहले से मुंह से कुछ न लेने को तथा पित्ताशय के लिए कम से कम 12 घण्टे पहले से खाना व पीना बन्द करने को कहते हैं । अनुभवी हाथों में अल्ट्रासाउण्ड एक सुरक्षित व सही निदान की उत्तम विधि है ।
मैगनेटिक रेजोनेन्स इमेजिंग (MRI):
इसको सबसे पहले सन् 1946 में ब्लाक व परसेल द्वारा न्यूक्लियर मैग्नेटिक रेजोनेन्स प्रयोग द्वारा खोजा गया (नोबल प्राइज-1952) । जब केन्द्रक को जिसमें असम संख्या वाले न्यूट्रान व प्रोटान होते हैं, को उच्च बाहरी मैग्नेटिक फील्ड में रखते हैं, तथा उपयुक्त रेडियोफ्रीक्वेन्सी की पल्स गुजारते हैं, तो उनकी ऊर्जा में होने वाले परिर्वतन नापे जाने योग्य रेडियोफ्रीक्वेन्सी सिगनल का निर्माण होता है । यही सिग्नल कम्प्यूटर की मदद से क्रास सेक्शनल इमेज बनाती है । यह नान इनवेसिव तथा विकिरण रहित निदान विधि है ।
सिद्धान्त:
कुछ एटामिक केन्द्र को जिनमें अनपेयर्ड प्रोटोन या न्यूट्रान होते हैं, में एक आन्तरकि स्पिन गति भी होती है । जब स्पिन होती है तो न्यूक्लियस एक छोटी मैग्नेटिक फील्ड पैदा करता है । उनकी समानता एक छोटे बार मैग्नेट से की जा सकती है । इस कार्य के लिए हाइड्रोजन उपयुक्त है तथा फास्फोरस (P 31) सोडियम (Na23), कार्बन सी13), फ्लोरीन ( एफ19) और पोटेशियम (क 39) भी प्रयोग किये जा सकते हैं ।
सामान्यतया शरीर की कोई मैग्नेटिक फील्ड नहीं होती है अत: स्पिनिंग न्यूक्लियी भिन्न दिशा में गतिमान होते हैं । तथा प्रोटोन एक दूसरे की मैग्नेटिक गति को निरस्त कर देतै हैं । इन्हें जब तीव्र बाहरी मैग्नेटिक फील्ड में रखा जाता है तो लगभग आधे केन्द्रक अपने को मैग्नेटिक फील्ड की दिशा में व्यवस्थित कर लेते हैं, तथा लगभग आधे ही उच्च ऊर्जावाले विपरीत दिशा में व्यवस्थित हो जाते हैं ।
केवल कुछ अतिरिक्त प्रोटान होते हैं, जिन पर पोटेन्शियल न्यूक्लियर मैग्नेटिक सिग्नल निर्भर करता है । बाह्य फील्ड के प्रभाव से इन अतिरिक्त प्रोटानों पर भी एक टॉर्क लगता है जिससे वे अपने अक्ष पर मुख्य मैग्नेटिक फील्ड से एक कोण पर स्पिन करते हैं । इस गति को प्रेसेसन तथा इसकी तरंगदैर्ध्य को लारमर फ्रीक्वेन्सी कहते हैं । यह फ्रीक्वेन्सी सीधे प्रोपोरसनल होती है मैग्नेटिक फील्ड की शक्ति तथा परमाणु की गाइरोमैग्नेटिक अनुपात के ।
WO=YHO
केन्द्रक की ऊर्जा में रेडियो फ्रीक्वेंसी द्वारा होने वाले परिवर्तन को रेजोनेन्स कहते हैं । यह रेडियो फ्रीक्वेन्सी मुख्य मैग्नेटिक फील्ड के उर्ध्वाधर लगायी जाती है जिससे मैग्नेटाइजेशन वेक्टर फिल्म एंगल पर झुक जाता है ।
जब रेडियो फ्रीक्वेन्सी पल्स बन्द कर दी जाती है तो सभी चीजें अपनी वास्तविक स्थिति में लौटती हैं तथा सोखी गयी ऊर्जा एक रेडियो फ्रीक्वेन्सी सिग्नल के रूप में निकाल दी जाती है । इस सिग्नल में स्थित स्पेसियल सूचना को फूरियर ट्रान्सफोरमेशन द्वारा निर्धारित किया जाता है । प्राय: 0.05 से 4 टेस्ला शक्ति की बाह्य मैग्नेटिक फील्ड प्रयोग की जाती है ।
उपकरण:
1. चुम्बक
2. रेडियो फ्रीक्वेन्सी क्वायल
3. ग्रेडियेन्ट क्वायल
4. कम्प्यूटर
5. डिस्प्ले यूनिट
6. डिजटल स्टोरेज की सुविधा ।
चुम्बक:
चुम्बक तीन प्रकार के प्रयोग होते हैं:
1. परमानेन्ट
2. रेजेस्टिव
3. सुपर कन्डक्टिंग
ग्रेडियेन्ट क्वायल:
ये मुख्य मैग्नेटिक फील्ड में परिर्वतन करने तथा इमेज के स्पेशियल सेलेक्सन के लिए होती है । जब स्लाइस सेलेक्ट ग्रेडियन्ट ”जेड” अक्ष पर लगायी जाती है तो ट्रान्सवर्स स्लाइस प्राप्त होती है, ”वाई” अक्ष पर लगाने पर कोरोनल स्लाइस तथा ”एक्स” अक्ष पर सेजाइटल स्कैन प्राप्त होता है ।
एम. आर. सिगनल:
रिलेक्सेशन द्वारा केन्द्रक ऊर्जा प्रदान करते हैं । ये दो प्रकार के होते हैं टी-एक (T1) और टी दो (T2) । भिन्न टिश्यू भिन्न रिलेक्सेशन टाइम वाले होते हैं जो इमेज कान्ट्रास्ट प्रदान करते हैं । दोनों रिलेक्सेशन साथ साथ होते हैं ।
रोगी को अधिकतर जांच में सुपाइन स्थिति में टेबल पर लिटाया जाता है । (11.44) । चित्र जांच किये जाने वाले भाग को रेडियो फ्रीक्वेन्सी ट्रान्समीटर व रिसीवर क्वायल के साथ रखते हैं । रोगी को जांच में लगभग 30-40 मिनट लग सकते हैं उस समय सभी धातु की वस्तुयें उतार देने को कहते हैं ।
अन्य जांच विधियों से तुलना:
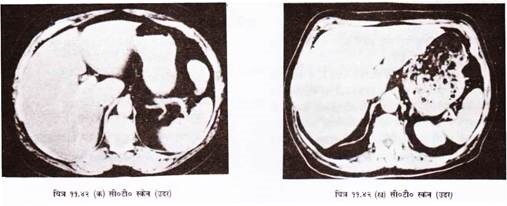
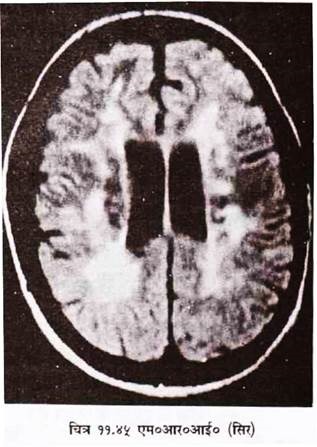
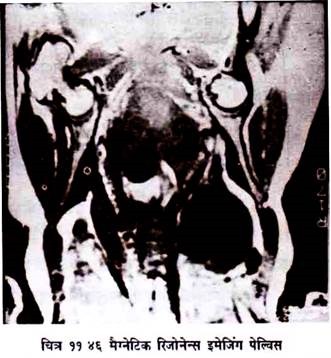
1. इसमें बहुत अच्छा साफ टिश्यू कान्ट्रास्ट तथा डिस्क्रिमिनेशन होता है । (चित्र 11.45-11.46) । अत: शरीर के लगभग सभी भागों की जांच में प्रयोग हो सकता है ।
2. शरीर के किसी भाग को किसी भी प्लेन में जाचने की क्षमता ।
3. कोई बोन आर्टिफेक्ट नहीं ।
4. शरीर पर कोई दुष्प्रभाव नहीं ।
सावधानी:
एम. आर. आई. का प्रयोग न करें ।
1. रोगी जिनमें कार्डियक पेसमेकर लगा हो एम आर आई नहीं करनी चाहिए ।
2. शल्य क्रिया जिससे धातु की क्लिप लगायी गयी हो उसका प्रयोग जांच के लिए नहीं किया जाना चाहिए ।
3. रोगी जिनमें धातु की प्रोसथेसिस लगी हो ।
4. धातु के जीवन सपोर्ट तन्त्र पर जीवित रोगी ।
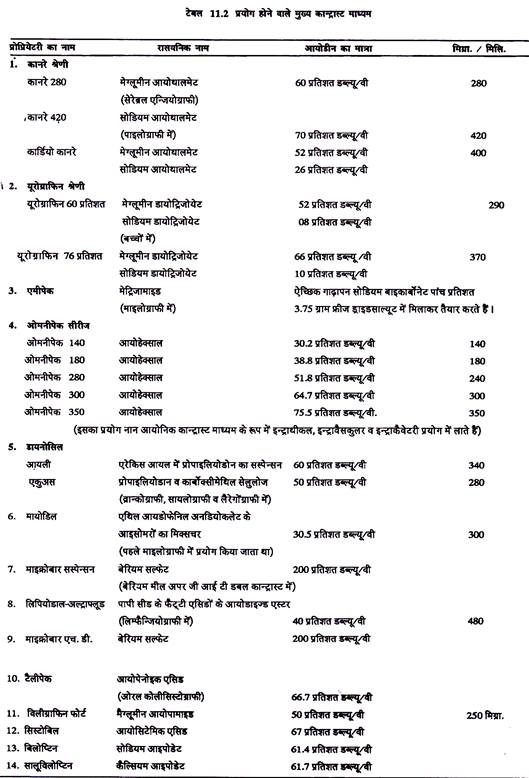
कान्ट्रास्ट माध्यम:
इनका प्रयोग शरीर के भागों व रचनाओं को देखने के लिए शरीर की गुहाओं में (बाडी केवटी) या रक्त नलिकाओं में डालकर किया जाता है ।
ये दो प्रकार के होते हैं:
a. पोजीटिव कान्ट्रास्ट माध्यम:
उच्च परमाणु भार वाले जैसे सल्फेट ओर आरगेनिक आयोडीन कम्पाउण्ड ।
b. नेगेटिव कान्ट्रास्ट माध्यम:
कम परमाणु भार वाले जैसे हवा, ऑक्सीजन, कार्बन डाइ आक्साइड जो प्राय: गाइनेकोग्राफी, रेट्रोपेरिटोनियल न्यूमोग्राफी, एयर इनसेफलोग्राफी तथा डायगनोस्टिक न्यूमोपेरिटोनियम के लिए प्रयोग किये जाते हैं ।
प्रथम पीढ़ी के इन्ट्रावेस्कूलर कान्ट्रास्ट माध्यम:
सबसे पहले प्रयोग होने वाले माध्यम जैसे स्ट्रोनिशियम ब्रोमाइड, बिस्मथ इन आयल व लिपियोडाल आदि । सबसे पहले प्रयोग होने वाले आर्गेनिक आयोडाइड एक परमाणु प्रति अणु वाली पाइरीडीन रिंग से बने थे जिनका स्थान बाद में मोनो तथा डाइ आयेडिनेटेड पाइरोडीन यौगिकों ने ले लिया ।
द्वितीय पीढ़ी के कान्ट्रास्ट माध्यम:
सन 1950 में हिप्यूरान नामक आयोडीन वेन्जीन रिंग युक्त यौगिक का निर्माण किया गया । यह आधुनिक आयोडीन युक्त पानी में घुलनशील कान्ट्रास्ट माध्यम की पहली सीढ़ी थी, जो ट्राई आयोडिनेटेड होते हैं । डायट्रिजोसेट (यूरोग्राफिन) व एसिट्रिजोयेट अणु इसी पीढ़ी के अर्न्तगत आते हैं ।
तृतीय पीढ़ी के कान्ट्रास्ट माध्यम:
इसमें माध्यम की आस्मोलेलिटी घटाने हेतु नान आयोनाइजिंग ग्लूकोज मोयटी जुड़ जाता है जैसे मेट्रीजामाइड । इस परिवार में कई कान्ट्रास्ट माध्यम विकसित किये गये जिनकी आस्मोलेलटी तथा कीमोटाक्सीसिटी कम होती है ।
इनमें आयोपामिडाल, आयोहेक्साल, आयोग्लूकाइड और आयोब्रोमाइड प्रमुख है जो सभी सल्यूशन के रूप में होते हैं । हेक्साब्रिक्स भी एक कम आस्मोलेलटी का कान्ट्रास्ट माध्यम है । इसमें दो ट्राइआयोडिनेटड बेन्जोइक एसिड एक कड़ी से जुड़े होते हैं । अत: आयोडीन पार्टिकिल अनुपात 3:1 होता है ।
चतुर्थ पीढ़ी कान्ट्रास्ट माध्यम:
आसमोलेलटी को और अधिक कम करने की कोशिश की गयी । पूर्णत: नान आयोनिक डाइमर आसोटासुल है । इसकी आस्मोलेलटी मेट्रिजामाइड की आधी होती है । इस ग्रुप के अन्य कान्ट्रास्ट आयोट्राल तथा आयोट्रोलान हैं ।
कान्ट्रास्ट के गुण:
आदर्श कान्ट्रास्ट माध्यम से निम्न गुण होते हैं:
1. आस्मोलेलटी:
आयोनिक डाइमर (हेक्साव्रिक्स) तथा नान आयोनिक मोनोमर जैसे तृतीय पीढ़ी के कान्ट्रास्ट की आसमोलेलटी सामान्य कान्ट्रास्ट की अपेक्षा लगभग पचास प्रतिशत होती है जबकि नान आयोनिक डाइमरों की आस्मोलेलटी सामान्य कान्ट्रास्ट माध्यम की अपेक्षा लगभग पच्चीस प्रतिशत होती है ।
2. विस्कोसिटी:
आवश्यकतानुसार होनी चाहिए जैसे यूरिथ्रोग्राफी, हिस्टेरोसल्पिन्गोग्राफी आदि में अधिक विस्कस माध्यमों, व एन्जियोग्राफी में अधिक द्रव वाले कान्ट्रास्ट माध्यम प्रयोग किये जाते हैं । वर्तमान कान्ट्रास्ट माध्यमों की बड़ी हुई विस्कोसिटी कमरे के तापमान पर निर्भर होती है । ये शरीर के ताप पर कम विस्कस होते हैं ।
3. टाक्सीसिटी:
सुरक्षित तथा नान टाक्सिक होना चाहिए यह निम्न बातों पर निर्भर है:
i. आस्मोलेलटी
ii. इलेक्ट्रिक चार्ज
iii. कीमोटाक्सीसिटी
iv. हाइपर सेन्सिटिविटी
नये कान्ट्रास्ट माध्यमों में कोई आवेश नहीं होता अत: उनकी टाक्सीसिटी भी कम होती हे ।
4. उपयुक्त कान्ट्रास्ट वाला:
अधिक कान्ट्रास्ट वाला माध्यम तब प्रयोग करना चाहिए, जब इन्जक्शन के बाद ये डाइलूट हो जाता है तथा कम गाढ़े कान्ट्रास्ट का प्रयोग विलियेरी तन्त्र की जांच में करते हैं जिससे पथरी छुप न सके ।
5. उपयुक्त मिलनशीलता:
जांच के लिए उपयुक्त मिलनशीलता होनी चाहिए ।
साइड इफेक्ट और रियेक्श्न:
1. बहुत अधिक कान्ट्रास्ट माध्यम का प्रयोग करने पर होने वाली, जैसे एन्जियोकार्डियोग्राफी और हाइडोज यूरोग्राफी में ।
2. अधिक गाढ़े कान्ट्रास्ट को बोतल में डालने पर, जैसे मायोकार्डियम, मस्तिष्क, मेरुरज्जु व गुर्दो पर पड़ने वाला गलत प्रभाव ।
3. इडियोसिनक्रेसी का प्रभाव । लगभग 5.8 प्रतिशत रोगियों में इन्ट्रावेस्कूलर कान्ट्रास्ट देने पर रियेक्शन होता है जो प्राय: माइल्ड या माडरेट होती है ।
कान्ट्रास्ट से होने वाली रियेक्सनों के प्रकार:
i. माइल्ड मामूली जैसे, मितली व उल्टी, किसी इलाज की आवश्यकता नहीं ।
ii. मोडरेट (मध्यम) थोड़े समय के लिए होने वाली तथा जानलेवा नहीं होती है ।
iii. सीवियर (तीव्र) जानलेवा हो सकती है । अस्पताल में भर्ती तथा तुरत इलाज की आवश्यकता ।
iv. मृत्यु
श्वसन तन्त्र के कारण मामूली रियेक्सन तथा हृदय संचार तंत्र के कारण तीव्र रियेक्शन होती है । प्रीटेस्टिंग का रियेक्शन होगा या नही का पता लगाने में कोई महत्व नहीं है ।
रिस्क फैक्टर:
बड़े कारण:
1. उम्र 1 वर्ष से कम व 50-60 वर्ष से अधिक ।
2. कान्ट्रास्ट माध्यम से पहले रियेक्शन हो चुकी हो ।
3. एलर्जी/एस्थमा ।
4. हृदय व रक्त संचार तंत्र के रोग ।
छोटे कारण:
1. एजोटीमिया
2. मधुमेह
3. निर्जलन
4. डिस्प्रोटीनीमिया
5. सिकिल सेल एनीमिया
6. एन्जाइटी
30 प्रतिशत रोगियों में देर से रियेक्शन हो सकती है:
1. पांच प्रतिशत रोगियों में शरीर पर दाने निकलना ।
2. चौदह प्रतिशत रोगियों में बाह में दर्द ।
3. आयोडिज्म नौ प्रतिशत रोगियों में ।
रियेक्शनों की रोकथाम:
1. पचास वर्ष से अधिक उम्र के रोगियों, कोरोनरी धमनी को रोगी, मोटापे के रोगी, मदिरा सेवन करने वाले, धूम्रपान करने वाले व उच्च रक्तचाप वाले रोगियों मे जांच जब तक अति आवश्यक न हो, न करें ।
2. वीटा ब्लाकर का प्रयोग ।
3. डायजीपाम का प्रयोग रोगियों को जांच के पूर्व व दौरान शान्त रखने के लिए करना चाहिए ।
4. जांच के 24 घण्टे पहले स्टीरायडों का प्रयोग लाभदायक हो सकता है ।
5. जांच करने वाले डॉक्टर को शान्ति से जांच करनी चाहिए ।
रियेक्शन का उपचार:
किसी तीव्र रियेक्शन में:
कम्प्रेशन हटाकर तुरंत 100 प्रतिशत ऑक्सीजन फेसमास्क या बैग द्वारा देनी चाहिए । उपचार रियेक्शन के प्रकार पर निर्भर करता है ।
1. एनाफाइलेक्टीक प्रकार:
अर्टिकेरिया, ग्लाटिस की सूजन, फेफड़े की सूजन । इन रोगियों को क्लोफिनरामीनमेलीयेट देना चाहिए ।
a) पिरीटीन 10 मिग्रा॰ इन्ट्रावीनस ।
b) एड्रेनेलिन 0.5 मिलि॰ (1:1000) सबक्यूटेनियस ।
c) मेथिलप्रिडनीसोलोन या हाइड्रोकार्टिसोन सक्सीनेट
d) 40 या 100 मि. ग्रा. इन्ट्रावीनस क्रमश: ।
2. यदि कन्वल्जन हो तो 10 मिग्रा॰ डायजीपाम इन्ट्रावीनस धीरे-धीरे देना चाहिए ।
3. निम्न रक्तचाप के साथ सर्कुलटरी फेल्योर ।
a) पैरों को 18 इंच उठायें ।
b) हर तीन मिनट पर पांच मिग्रा. वेसोक्सीन इन्ट्रावीनस दें ।
c) 100 मिग्रा. हाइड्रो कार्टीसोन सक्सीनेट 100 मिग्रा॰ इन्ट्रावीनस ।
4. कार्डियक अरेस्ट:
a) पैरों को 18 इंच उठायें, बाह्य हृदय की मसाज करें ।
b) माउथ दू माउथ सांस दें ।
c) इन्टयूवेसन ।
d) रोगी को कार्डियक मानीटरिंग पर रखें- ई. सी. जी. और डिफिब्रीलेटर ।
e) श्वसन नली की लगातार सफाई -सिर को सीधा करें तथा निचले जबड़े के आगे खीचें ।